I bambini e gli adolescenti con diabete di tipo 1 di nuova diagnosi sottoposti a una gestione intensiva della malattia tramite la somministrazione automatizzata di insulina non hanno mostrato differenze nei livelli di peptide C pancreatico rispetto alle cure standard, secondo quanto emerso in uno studio pubblicato su JAMA.
«Il raggiungimento di un eccellente controllo glicemico subito dopo la diagnosi di diabete di tipo 1 non ha avuto successo nel prevenire la perdita progressiva di produzione di insulina da parte del pancreas misurata dai livelli di peptide C» ha affermato uno degli autori, Roy Beck, presidente e direttore medico del Jaeb Il Center for Health Research Foundation di Tampa, in Florida. «Tuttavia l’intervento è stato molto efficace nel migliorare i livelli di emoglobina glicata (HbA1c) e le misure glicemiche misurate con il monitoraggio continuo del glucosio. Questo livello di effetto del trattamento, se mantenuto a lungo termine, dovrebbe avere benefici nel ridurre il rischio di complicanze vascolari».
Nonostante i progressi tecnologici, i giovani con diabete di tipo 1 faticano a raggiungere gli obiettivi glicemici e meno del 30% raggiunge un livello di emoglobina glicata (HbA1c) inferiore al 7% come raccomandato dall’American Diabetes Association, così che la maggior parte di questi pazienti è a rischio di complicanze vascolari, hanno premesso gli autori.
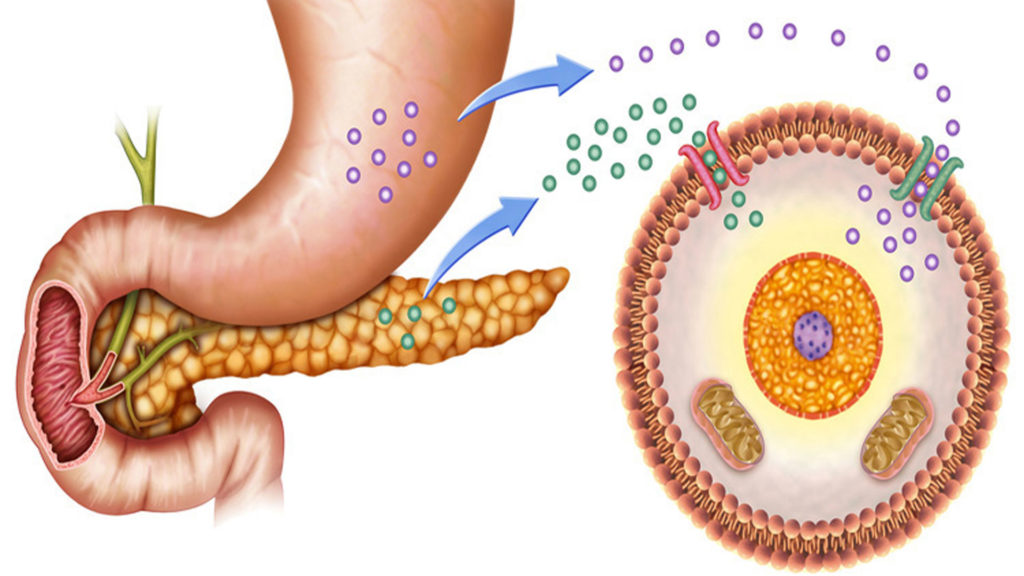
La funzione residua delle cellule beta pancreatiche, misurata in base alla secrezione stimolata del peptide C, è associata a un rischio ridotto di complicanze a lungo termine e la ricerca ha cercato dei metodi per preservare questa funzione cellulare nel diabete di tipo 1 di nuova diagnosi per via del suo potenziale beneficio clinico a lungo termine. È stato postulato che quasi normalizzare i livelli di glucosio poco dopo la diagnosi di diabete di tipo 1 potrebbe aiutare a preservare la funzione delle cellule beta riducendo la glucotossicità.
Studio su bambini e gli adolescenti con diabete di tipo 1 di nuova diagnosi
I ricercatori hanno condotto lo studio clinico randomizzato e in doppio cieco CLVer (Hybrid Closed Loop Therapy and Verapamil for Beta Cell Preservation in New Onset Type 1 Diabetes) presso sei centri pediatrici per il diabete negli Stati Uniti. Sono stati arruolati bambini e adolescenti di età compresa tra 7 e 17 anni con diagnosi di diabete di tipo 1 entro 31 giorni dalla randomizzazione e con positività ad almeno un autoanticorpo anti-isolotto.
I partecipanti di peso inferiore a 30 kg sono stati assegnati in modo casuale in un rapporto 2:1 a sottoporsi a una gestione intensiva del diabete con somministrazione automatizzata di insulina oppure a cure standard (gestione del diabete secondo quanto prescritto dal team di assistenza sanitaria personale). I soggetti dai 30 kg i avanti sono stati assegnati in modo casuale a sottoporsi a una gestione intensiva della malattia o alle cure standard e a ricevere verapamil orale o placebo. Tutti i pazienti hanno utilizzato il monitoraggio continuo del glucosio (CGM).
Le visite sono state condotte 6 settimane dopo la randomizzazione e a 13, 26, 39 e 52 settimane dalla diagnosi di diabete di tipo 1. I campioni di sangue sono stati raccolti alla randomizzazione e a ogni visita tranne che a 6 settimane. L’outcome primario era l’area sotto la curva (AUC) del peptide C durante un test di tolleranza a pasto misto alla settimana 52. Gli outcome secondari includevano il livello di picco del peptide C e la percentuale di partecipanti con un picco di peptide C di almeno 0,2 pmol/ml.
La gestione intensiva del diabete non influisce sui livelli di peptide C
Nello studio sono stati arruolati 113 giovani (età media 11,8 anni, 89% bianchi), di cui 61 assegnati alla terapia intensiva e 52 alla terapia standard. La parte dello studio che prevedeva la somministrazione di verapamil ha coinvolto 88 pazienti, 22 dei quali nel gruppo di gestione intensiva del diabete e 25 nel gruppo di cure standard.
Non è stata osservata nessuna differenza nell’AUC media del peptide C tra i gruppi di terapia intensiva e quelli di terapia standard. Il livello medio di peptide C di picco a 52 settimane e la percentuale di partecipanti con un livello di peptide C di almeno 0,2 pmol/ml erano simili tra i due gruppi. Non è inoltre stata rilevata nessuna interazione tra la gestione intensiva e verapamil sulla conservazione del peptide C.
Maggiore time-in-range con la gestione intensiva
Il gruppo di trattamento intensivo ha avuto una riduzione dello 0,7% superiore dell’HbA1c dal basale a 52 settimane rispetto al gruppo di trattamento standard. La percentuale di partecipanti che hanno raggiunto una HbA1c inferiore al 7% a 52 settimane è stata più elevata nel gruppo di trattamento intensivo rispetto al gruppo di cure standard (71% vs 54%).
Il time-in-range medio trascorso con livelli glicemici compresi tra 70 e 180 mg/dl a 52 settimane è stato del 78% con la terapia intensiva rispetto al 64% con la terapia standard (P<0,001). Tra quanti hanno ricevuto verapamil, il time-in-range nel corso di 52 settimane è stato dell’82% nel gruppo di trattamento intensivo e del 66% nel gruppo di terapia standard, mentre i soggetti sottoposti a placebo hanno avuto un time-in-range medio del 76% con il trattamento intensivo e del 63% con le cure standard.
C’è stata una segnalazione di grave ipoglicemia e un evento di chetoacidosi diabetica in ogni gruppo durante lo studio. Sette eventi avversi correlati al dispositivo sono stati segnalati nel gruppo di trattamento intensivo, con sei casi di iperglicemia dovuti a guasto del set di infusione e un caso di infezione cutanea nel sito di infusione.
Beck ha osservato che gli studi precedenti non sono stati in grado di testare l’ipotesi che la quasi normalizzazione dei livelli di glucosio potrebbe preservare la funzione delle cellule beta a causa dei limiti della tecnologia del diabete. Anche se la gestione intensiva della malattia non ha avuto un impatto positivo sul peptide C, lo studio ha dimostrato che la somministrazione automatizzata di insulina ha ancora un effetto benefico per i giovani con nuova diagnosi di diabete di tipo 1.
«L’uso di un sistema automatico di somministrazione di insulina iniziato poco dopo la diagnosi è utile per migliorare i livelli di glucosio anche se non impedisce la perdita della capacità del pancreas di produrre insulina» ha concluso.
Referenze
McVean J et al. Effect of Tight Glycemic Control on Pancreatic Beta Cell Function in Newly Diagnosed Pediatric Type 1 Diabetes: A Randomized Clinical Trial. JAMA. 2023 Mar 28;329(12):980-989.
Fonte: Pharmastar